Ожидание ребёнка связано с радостью, надеждами, а также тревогами; редко кто из беременных не переживает за здоровье будущего малыша. От врача женщина узнаёт о скрининге — специальном медицинском обследовании, которое ей рекомендуют пройти. Мамы с крепкими нервами пожмут плечами: надо так надо. Те, у кого нервная система послабее, пойдут на скрининг как на экзамен: какую оценку выставят доктора за вынашивание плода — страшно даже подумать. И за ребёнка страшно — вдруг что-то не так… Выясним, как проводят тестирование беременных и стоит ли его бояться.
Содержание
Что такое перинатальный скрининг
Комплекс диагностических исследований, которые назначают, чтобы определить риски развития патологий, называют скринингом (с английского слово переводится как «просеивание»). Так, генетический скрининг выявляет наследственные болезни, а кардиологический позволяет вовремя диагностировать сердечно-сосудистые аномалии. Врач не вправе заставить пациента делать скрининг, однако отказ от всесторонней диагностики сильно осложнит лечение, когда заболевание окажется запущенным.
Беременность, как известно, вовсе не болезнь, но требует пристального внимания врачей. Медицинское тестирование на разных этапах развития плода позволяет вовремя обнаружить патологии у будущего ребёнка, выяснить, попадает ли женщина в группу риска по родоразрешению. Скрининг беременных называют перинатальным.
Всемирная организация здравоохранения рекомендует проводить скрининг в три этапа всем без исключения беременным; с 2000 года процедуру делают в российских женских консультациях, выпущен соответствующий приказ Минздрава.
Проходить необязательно, но желательно — так говорят врачи о перинатальном скрининге сомневающимся женщинам. Дело, конечно, добровольное, но будущие мамы сами должны быть заинтересованы в своевременной диагностике. Важно убедиться, что крошка развивается нормально, или обнаружить отклонения во внутриутробном развитии как можно раньше.
Какие болезни распознают с помощью скрининга
Главная задача врачей, проводящих обследование — выявить генетические отклонения в развитии ребёнка. Большинство патологий не лечатся, часть ведёт к гибели плода или уже рождённого малыша.
С высокой степенью вероятности скрининг обнаруживает у плода:
- синдром Дауна — генетическую аномалию (наличие лишней 47-й хромосомы), ведущую к олигофрении;
- синдром Эдвардса — генетическое заболевание (появление лишней копии 18-й хромосомы), последствия которого — умственная отсталость, врождённые поражения мозга и внутренних органов; девять из десяти младенцев умирают в первые недели жизни, остальные доживают до года;
- синдром Патау — генетическую патологию (лишняя копия 13 хромосомы), результатом которой становятся умственная отсталость, внешние уродства, пороки внутренних органов; большинство детей умирают в первые месяцы жизни, при хорошем уходе ребёнок проживёт несколько лет;
- триплоидию — хромосомную аномалию (вместо пар хромосом образуются тройки), тяжёлое расстройство, ведущее к необратимым изменениям в строении внутренних органов; вылечить невозможно;
- неправильное формирование нервной трубки, как следствие — гидроцефалию (скопление спинномозговой жидкости в отделах головного мозга) и анэнцефалию (отсутствие головного мозга, полное или частичное); гидроцефалия, или водянка мозга, поддаётся лечению; младенцы с анэнцефалией погибают;
- дефекты формирования позвоночника, пищеварительной системы, почек и других внутренних органов.
Каждая генетическая аномалия встречается у одного ребёнка на несколько тысяч.
Кто в группе риска
Существуют категории беременных, которым настоятельно советуют не отказываться от скрининга, поскольку угроза неправильного развития плода у них выше, чем у остальных. Это женщины:
- старше 35 лет;
- те, у кого в прошлую беременность случился выкидыш или преждевременные роды;
- имевшие в предыдущие беременности генетические аномалии или другие пороки развития у плода;
- перенёсшие в 1 триместре инфекции;
- вынужденные принимать в 1 триместре запрещённые для беременных лекарства;
- страдающие от алкогольной или наркотической зависимости;
- трудившиеся на вредных производствах (или забеременевшие от мужчины, который подвергался воздействию «химии»);
- зачавшие от близкого родственника;
- из семей, в которых фиксировались наследственные генетические заболевания.
Если скрининг дал основание подозревать у плода хромосомные дефекты, женщину отправляют для очередных исследований в медико-генетический центр. По результатам диагностических процедур врачи дают рекомендации: продолжить вынашивание плода или прервать беременность.
Из чего состоит обследование
Первый этап комплексного обследования — беседа с врачом или заполнение анкеты. Будущая мама сообщает:
- возраст, рост, вес;
- первая ли беременность;
- имеются ли наследственные или хронические болезни в роду обоих родителей;
- зависима или нет от вредных привычек (курение, употребление алкоголя, наркотиков).
После беременную направляют на обследование. Стандартный скрининг включает:
- УЗИ (ультразвуковое исследование) плода; частью УЗИ становятся доплерография и кардиотокография, которые позволяют оценить скорость кровотока в пуповине и частоту сердечного ритма;
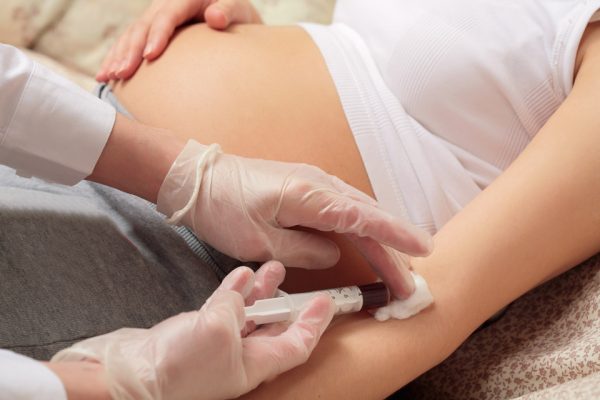
- биохимический анализ крови — уровень определённых белков в сыворотке материнской крови точно укажет на присутствие у плода хромосомных аномалий.
Если результаты УЗИ и «биохимии» настораживают, врачи прибегают к инвазивным методам диагностики — биопсии ворсин хориона, биопсии плаценты и другим. Цель метода — получить образец тканей плода, либо через канал шейки матки, либо с помощью прокола передней брюшной стенки. Операция проводится под местной анестезией, плода медицинские инструменты даже не касаются, в качестве материала для исследования подойдёт кровь из пуповины или околоплодная жидкость. Тем не менее операция считается небезопасной; существуют угрозы выкидыша или инфицирования будущего ребёнка (2% всех случаев), поэтому инвазивная диагностика назначается только при крайней необходимости.
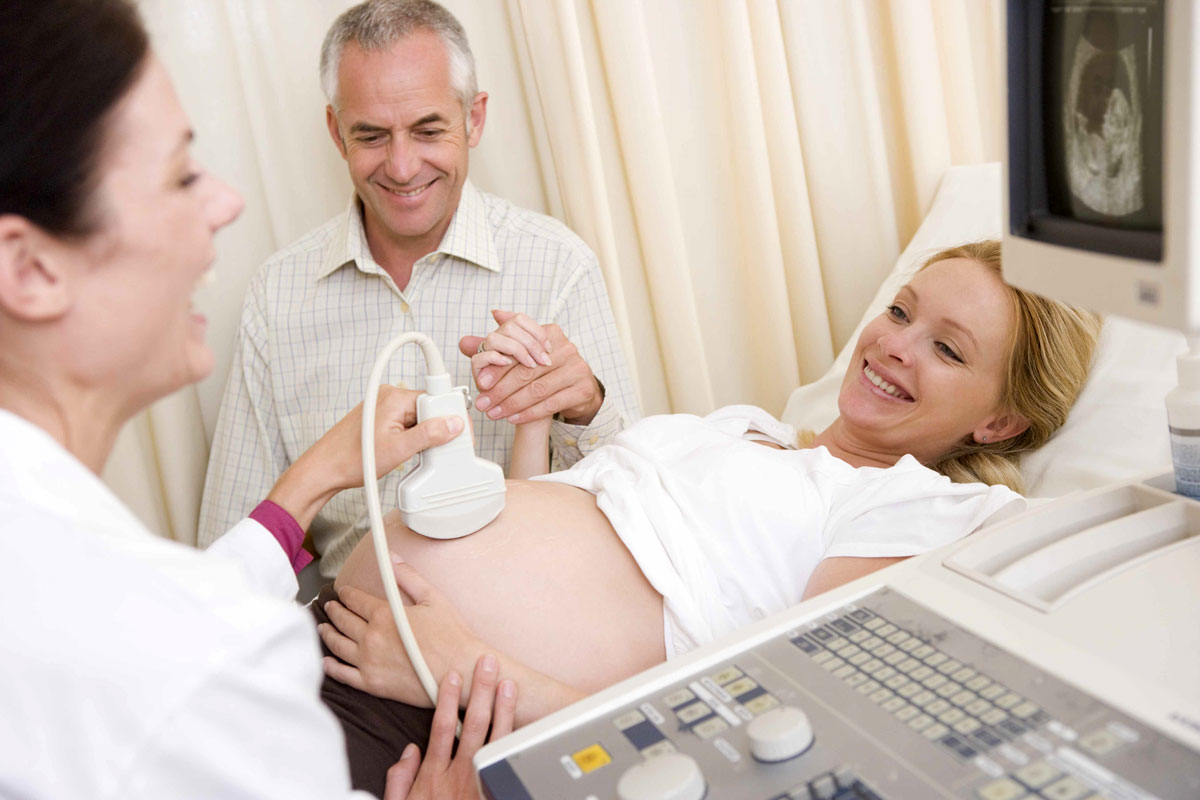
УЗИ
Ультразвуковое исследование визуально определяет аномалии у плода. Процедуру проводят двумя способами:
- абдоминальным — датчик помещают на животе беременной; изображение плода выводится на монитор, врач анализирует состояние малыша, измеряет параметры;
- трансвагинальным — датчик в виде пластикового стержня вводят во влагалище; такой метод более точен и информативен, чем УЗИ через брюшную полость.
С помощью УЗИ доктор оценивает, нормально ли развивается плод в соответствии со сроком беременности, имеются ли внешние отклонения. Однако если врач не замечает явно выраженной патологии, это не означает, что та отсутствует. УЗИ — эффективный метод диагностики, но недостаточный. Поэтому исследование совмещают с биохимическим анализом.
Биохимия крови
Этот анализ сдают в один день с УЗИ, чтобы сопоставить данные двух исследований с точным сроком беременности. Кровь берут из вены, с утра, на пустой желудок — так результат получится более точным.
Материал помещают в вакуумную пробирку; предмет изучения — специальное вещество, которое выделяет временный детский орган — плацента. Исследуют также концентрацию особых белков, маркерных веществ. Высокий уровень в крови этих элементов сигнализирует о вероятности хромосомных аномалий у плода.
До недавнего времени биохимический анализ делали исключительно при подозрениях на патологию; сейчас метод, благодаря эффективности и доступности, стал частью профилактических процедур во время перинатального скрининга.
Кому из будущих мам противопоказан скрининг
УЗИ и биохимия крови — процедуры в целом безопасные. Тем не менее в медицинской среде не утихают споры по поводу вредного влияния ультразвука на будущего ребёнка.
Учёные разных стран не раз предостерегали беременных от угрозы лейкемии, аутизма и психических отклонений у детей при частом проведении УЗИ, однако фундаментальных исследований на сей счёт не проводилось; статистики, подтверждающей опасения медицинских светил, также нет. Более или менее достоверным признан факт негативного влияния ультразвука на плод в самом начале внутриутробного развития, когда закладываются жизненно важные системы и органы.
Чтобы полностью обезопасить малыша, УЗИ назначают с 12 недели беременности. Исследование на более ранних сроках проводят только по медицинским показаниям. Здоровым будущим мамам рекомендуют трижды за беременность пройти УЗИ — в каждом триместре. Мамам с патологиями процедуру назначают чаще, но бегать на УЗИ каждую неделю — непростительное легкомыслие, потому что влияние на плод до конца не изучено.
Противопоказания к УЗИ и скринингу в целом возникают, если женщина простудилась, подхватила инфекцию вроде ОРВИ или ангины. В таких случаях результаты исследований с высокой долей вероятности окажутся искажены. Однако ограничения временные — с выздоровлением будущая мама без опаски может пройти скрининг.
Для инвазивного исследования список противопоказаний вырастает. «Вторжению» в полость матки препятствуют:
- узлы миомы — доброкачественной опухоли — лежащие на пути введения иглы;
- определённым образом расположенная плацента — когда перекрывает игле доступ к тканям плода.
Как подготовиться к обследованию
Чтобы результаты скрининга оказались максимально точными, будущей маме требуется соблюдать такие рекомендации:
- не нервничать, постараться «зарядиться» положительными эмоциями; в противном случае выброс кортизола и адреналина, «гормонов стресса», изменит исходные данные, а значит заключение окажется ошибочным;
- если предстоит трансвагинальное УЗИ, захватить презерватив — в него «упаковывают» датчик перед введением внутрь тела;
- при УЗИ через брюшную полость требуется заполнить мочевой пузырь; за полчаса до процедуры пациентки выпивают 1–2 стакана воды;
- перед биохимическим анализом придётся отказаться от завтрака — вещества из пищи временно изменяют состав крови, что негативно влияет на «чистоту» результата;
- за 2 дня до скрининга сесть на кратковременную диету — исключить из рациона жирную и копчёную пищу, морепродукты, газировку и шоколад;
- за 3 дня до скрининга прекратить половые контакты, которые на время меняют состав крови.
Перинатальный скрининг, как правило, проводят в три этапа — для каждого триместра беременности:
- На 11–13 неделе беременности; это обследование бесплатно для всех женщин, вынашивающих плод.
- На 20–24 неделе; УЗИ бесплатное, но за биохимический анализ нужно заплатить.
- На 30–34 неделе; бесплатное УЗИ, которое включает кроме стандартного обследования доплерометрию и кардиотокографию. Анализ на биохимию делать необязательно, но врач может настаивать; процедура платная.
В столичных клиниках разброс цен на биохимический анализ крови огромный — от 150 до 4500 рублей; в среднем москвичкам процедура обходится в 980 рублей.
Что ждёт будущую маму на каждом скрининге
Первый скрининг самый важный, считают некоторые женщины, ждущие пополнения в семье; если обследование не выявило патологий у плода, второй и третий уже кажутся лишними. Не совсем так: каждый скрининг показывает новые данные, будущая мама вместе с врачом следит за внутриутробным развитием ребёнка, которое по разным причинам может внезапно нарушиться. Поэтому лучше перестраховаться и прийти на все три обследования.
Первый скрининг
Проводится в конце 1 триместра. Вначале пациентка сдаёт общие анализы крови и мочи, которые показывают:
- группу крови;
- резус-фактор;
- наличие или отсутствие СПИДа, гепатита, сифилиса.
После общего осмотра врачом женщине предстоят две процедуры — УЗИ и сдача крови на биохимию. На УЗИ врач сначала определяет:
- не присутствует ли внематочная беременность;
- сколько плодов в утробе, пол каждого;
- насколько подвижен плод (или плоды);
- нормальное ли сердцебиение (в случае удачной позы ребёнка).
Дальнейшее исследование информирует о развитии малыша более подробно, в частности:
- все ли части тела на месте, правильно ли расположены;
- соответствует ли норме рост плода;
- каков размер головы и основных костей тела (плечевых, бедренных и так далее);
- нормальна ли в пуповине скорость кровотока, от которой зависит работа сердца;
- каков объём околоплодных вод;
- симметричны ли полушария головного мозга;
- какова толщина воротникового пространства, не отходят ли от нормы расстояние между висками и размер носовой кости;
- в норме ли структура, размеры и расположение плаценты;
- в каком состоянии шейка матки, имеется ли гипертонус.
В общем, знакомство с крошкой происходит довольно близкое.
Сзади на шее у будущего ребёнка расположена кожная складка с жидкостью. Врач измеряет самую широкую часть складки (воротникового пространства). Если показатель нестандартный, велика вероятность генетических отклонений у плода. По размеру носовой кости судят о возможном развитии синдрома Дауна.
Расстояние между висками больше обычного — значит, есть угроза гидроцефалии или других болезней мозга.
После УЗИ будущая мама сдаёт биохимический анализ крови; процедуру называют также двойным тестом, так как определяет два важнейших параметра в сыворотке крови:
- уровень хорионического гонадотропина человека (ХГЧ) — так называемого гормона беременности, который начинает вырабатываться после оплодотворения; если показатель в норме, заключение будет содержать графу «свободный бета-ХГЧ»; повышенный гонадотропин говорит о риске синдрома Дауна, пониженный — об угрозе выкидыша;
- уровень плазменного белка (РАРР-А); если показатель ниже нормы, велика вероятность генетических нарушений у плода.
Повышенный уровень ХГЧ сигнализирует и о хромосомных нарушениях, и о многоплодной беременности, поэтому если будущая мама вынашивает двух и более детишек, толковать результаты анализа будет сложно. Только грамотный врач разберётся, присутствуют ли патологии, внимательно сопоставив заключения УЗИ и биохимии крови.
Второй скрининг
По итогам скрининга, который проводится во 2 триместре, подтверждаются или отрицаются угрозы, выявленные при первом обследовании; это своего рода контрольная проверка. Генетические аномалии не вылечить, но дефекты нервной трубки (например, гидроцефалия) терапии поддаются.
На второй скрининг будущей маме, возможно, придётся прийти дважды; дело в том, что биохимический анализ крови врачи советуют делать на 17–18 неделе беременности, а УЗИ — на 22–24 неделе. Если при обследовании в 1 триместре нарушений не выявили, в этот раз женщина может, с одобрения врача, обойтись одним ультразвуком.
УЗИ (проводят только абдоминальное) даёт новую информацию о подросшем ребёнке:
- по размерам головы, грудной клетки, живота делают вывод о соответствии развития плода сроку беременности;
- диаметр большой цистерны головного мозга предупредит о развитии гидроцефалии (если превышает 10 мм);
- изучение позвоночника позволит определить наличие грыж или других образований;
- по количеству сосудов в пуповине судят о рисках появления гипоксии плода или генетических отклонений.
Доктор также оценивает работу почек, мочевого пузыря и других жизненно важных органов плода.
Подробно во время УЗИ исследуется толщина и структура плаценты, а также расположение «детского места». Если плацента перекрывает родовые пути, возникнут сложности при родоразрешении; неоднородная структура сигнализирует об опасности внутриутробной инфекции.
Биохимический анализ крови представляет собой уже тройной тест. Врачи изучают три гормона, которые содержатся в сыворотке крови:
- ХГЧ; новый показатель уровня гормона подтвердит или опровергнет наличие у плода синдрома Дауна; пониженный ХГЧ укажет также на риск замершей беременности;
- свободный эстриол — женский стероидный гормон, который вырабатывается сначала плацентой, а позже печенью плода; влияет на кровоток в маточных сосудах; снижение уровня эстриола укажет на нарушения в развитии ребёнка (патологии мозга, фетоплацентарная недостаточность, внутриутробные инфекции);
- альфа-фетопротеин — специфический белок, который появляется в крови женщины только во время беременности; защищает плод от материнской иммунной системы, воспринимающей малыша как «чужеродный объект», а также помогает поступлению питательных веществ к ребёнку; отклонение уровня альфа-фетопротеина от нормы говорит о дефектах нервной трубки или о хромосомных аномалиях.
Если после изучения этих параметров у врача остаются сомнения, исследуют уровень в крови ещё одного гормона — ингибина А; сопоставив показатели четырёх гормонов, получают уточнённый результат.
Третий скрининг
По итогам последнего перинатального скрининга решают, как будет рожать беременная — естественным путём или с помощью кесарева сечения. При пороках развития плода оценивают угрозу преждевременных родов.
В 3 триместре повышается опасность появления осложнений у женщины (одышка, поздний токсикоз, лишний вес), даже когда два предыдущих триместра протекали без проблем. Такие патологии негативно влияют на здоровье плода.
УЗИ покажет:
- соответствует ли рост плода сроку беременности;
- нормально ли развиваются органы и ткани;
- не нарушен ли кровоток в плаценте, поступают ли к плоду питательные вещества;
- не обвит ли будущий ребёнок пуповиной;
- каково предлежание плода (неправильное положение — повод делать кесарево);
- достаточен ли объём околоплодных вод;
- нет ли нарушений в структуре и расположении плаценты;
- закрыт ли зев шейки матки, какова длина шейки (в норме не меньше 30 мм).
Кроме основного УЗИ проводят дополнительное — доплерометрию. С помощью этого метода диагностики проверяют уровень кровотока в сосудах плода, матки и плаценты. На мониторе кровоток показан в виде движения красных телец. Если скорость кровотока недостаточна, существует риск развития гипоксии (кислородного голодания) плода, поскольку кислород поступает к малышу вместе с кровью.
Также будущей маме предстоит кардиотокография — ещё одно исследование ультразвуком, которое проводят на специальном аппарате. Процедура становится возможной только после 32 недели беременности; на более ранних сроках данные неточны, так как плод ещё слишком мал. Главная цель КТГ — регистрация частоты сердечных сокращений у крошки. Показания аппарата выходят на бумажной ленте. В норме исследование должно выдать от 8 до 12 баллов.
Расшифровка результатов
Чтобы получить точное заключение по результатам скрининга, врач сопоставляет итоговые значения с такими факторами:
- возраст женщины;
- срок беременности;
- присутствие гинекологических патологий;
- наличие хронических заболеваний;
- наличие наследственных болезней, в том числе у ближайших родственников;
- имеются ли у пациентки вредные привычки.
Бывают сложные случаи, когда приходится созывать медико-генетическую комиссию.
Далеко не все беременные дипломированные врачи, поэтому важно толково объяснить будущей маме, что означают непонятные цифры и буквы в заключении. Будущих родителей зовут на консультацию, где сообщают — есть ли риски для ребёнка, как дальше вести беременность. Вопрос о прерывании вынашивания плода решают совместно; операцию делают, если женщина подписывает добровольное согласие.
Перинатальный скрининг не гарантирует точный на сто процентов диагноз — так, досадные ошибки иногда появляются, если скрининг проходит:
- беременная с ожирением;
- будущая мама с сахарным диабетом;
- женщина, забеременевшая в результате ЭКО;
- вынашивающая двойню, тройню;
- женщина с нервными расстройствами.
Отзывы
Вообще, наверное, любой скрининг при беременности — это такие нервы. Даже когда умом понимаешь, всё должно быть хорошо, трясёшься у кабинета. В первую беременность скрининги мало радовали. Как вспомню… 3 доплера были плохие, даже финальный после курса лечения не радовал. Но с малышкой, тьфу-тьфу, всё хорошо. Рожалась тяжело, но за полторы недели в роддоме окрепла, и дальше с ней проблем не было. Первый год вообще не болели никак.
Я ужасно переживала все свои скрининги, у нас в России эти анализы только с 2001 года по-моему начали делать! Вероятность их всего-навсего 60%! Если на УЗИ все хорошо, значит все хорошо!!!! Тем более этот скрининг (будь он неладен) расшифровывается строго по неделям, т.е. если срок у тебя 17 недель -один результат, если 18 — другой показатель, одним словом, если ошиблись на неделю в твоем сроке беременности, соответственно скрининг не информативен!
Волновалась с первым скринингом очень! Аж с тонусом пришла. Когда сказали, что все хорошо, тонус начал прям во время УЗИ спадать! Что поняла точно — надо верить в своего малыша! Надо доверять своим чувствам! Волнение сказывается на нем плохо, а вот позитивный настрой даёт силы и вам, и малышу, и папе! Так что успокаиваемся, девочки, и верим в наших здоровых, крепких, сильных малышей!
У меня первый скрининг был 1:240 Даун, второй 1:45 Даун …от прокола отказалась, выслушала от генетика кучууууууууууууу всего неприятного. Сделала 3д узи на 21 неделе, мне все там показали и рассказали. Сейчас мое АБСОЛЮТНО здоровое чудо спит.
Перинатальный скрининг — дело хлопотное и тревожное; кое-кто из будущих мам отказывается от комплексного обследования, следуя принципу «меньше знаешь — крепче спишь». Однако для будущего ребёнка пренебрежение медицинской диагностикой может оказаться фатальным: да, генетические аномалии не исправишь, но ряд дефектов поддаются лечению — если выявить в срок. При получении первых плохих результатов не паникуйте; в большинстве случаев они не подтверждаются. Узнайте ближе малыша ещё до рождения — он того заслуживает.