Бесплодие — настоящий бич современного общества. С каждым годом число отчаявшихся стать родителями растёт в геометрической прогрессии. И, хоть это отчаяние зачастую скрыто от взглядов посторонних, на самом деле неспособность зачать малыша — огромное и всеобъемлющее горе, способное рушить семьи и судьбы. К счастью, сегодня для очень многих проблема бесплодия стала решаемой — появилось сразу несколько способов стать родителями с помощью медицинских средств и методик, заменяющих некоторые этапы естественного зачатия искусственными.
Содержание
Что понимается под искусственным оплодотворением
Современные методики лечения бесплодных пар условно можно разделить на две группы:
- восстановление естественных способностей организма к зачатию (гормональная терапия, хирургическое восстановление нарушенной функциональности и пр.);
- замена естественных процессов и условий на некоторых этапах искусственными — это и есть технологии искусственного оплодотворения.
Человек, далёкий от медицины и не столкнувшийся с проблемами бесплодия, как правило, понимает под искусственным оплодотворением лишь одну технологию, получившую широкую известность благодаря своей революционности и относительно высокой стоимости — ЭКО. ЭКО в обществе ассоциируется с невероятной сложностью процедуры, а также некой надуманной «неполноценностью» детей «из пробирки». Забегая наперёд, отметим, что дети, зачатые вне организма матери — абсолютно такие же, как и все остальные. Более того, в результате более тщательной подготовки родителей к беременности, благодаря соблюдению ими всех наиболее благоприятных условий, отбору самых качественных клеток такие дети зачастую имеют даже меньше проблем со здоровьем, развиваются быстрее, чем зачатые естественным путём.
И, более того, ЭКО — не единственный метод оплодотворения вне естественных условий, к группе таких методик относятся ещё искусственная инсеминация и ИКСИ.
ЭКО и ИКСИ
Сам процесс оплодотворения при ЭКО и ИКСИ принципиально различен, однако, эти методы идут в одной «связке»: ИКСИ служит дополнительной «опцией» ЭКО. ЭКО возможно без ИКСИ, но ИКСИ невозможно без ЭКО. В чём же их суть?
Экстракорпоральное оплодотворение (ЭКО) представляет собой методику изъятия из организма женщины выращенных путём гормонального стимулирования яйцеклеток, оплодотворения их сперматозоидами вне организма, выращивания зародыша в течение нескольких суток и последующей подсадки в матку для развития обычной беременности в естественных условиях. ЭКО — процедура довольно длительная:
- в широком смысле она включает в себя предварительное обследование, подготовку, непосредственно протокол (выращивание яйцеклеток), подсадку, время имплантации, диагностику наступления беременности, последующее наблюдение — всё это может занять от трёх до девяти месяцев;
- в узком смысле ЭКО можно представить, как исключительно протокол и подсадку — стадии, на которых в естественные процессы происходит медицинское вмешательство и замещение некоторых моментов искусственно созданными.
Обычное ЭКО подразумевает всё же естественное оплодотворение лишь в искусственно созданных условиях. Яйцеклетки помещаются в сперму, где сперматозоидам даётся возможность самостоятельно совершить «действо» — растворить оболочку яйцеклетки (для этого понадобится множество экземпляров), внедриться в яйцеклетку (это может сделать только один сперматозоид, причём даже не самый качественный).
Если проблема, привёдшая пару к репродуктологу (врачу, который специализируется на вспомогательных технологиях зачатия) заключается именно в некачественном составе спермы, применяется ИКСИ. В точно такой же процедуре ЭКО оплодотворение полностью заменяется искусственным — отбирается самый лучший сперматозоид и посредством прокола иглой вводится в яйцеклетку. Обычное ИКСИ подразумевает отбор сперматозоида по внешним признакам — морфологической привлекательности, пропорциональности, двигательным способностям. Однако существуют и более продвинутые технологии, например, ИМСИ — отбор на основании более глубоких лабораторных исследований.
Искусственная инсеминация
Инсеминация — метод, предусматривающий гораздо меньший объём вмешательства в естественные процессы женского организма. Он более простой, а, соответственно менее дорогостоящий. Инсеминацию может сделать обычный специалист по бесплодию в обычной поликлинике абсолютно бесплатно. Тем не менее круг ситуаций, в которых поможет инсеминация, далеко не так широк, как в случае с ЭКО. Дело в том, что эта методика помогает преодолеть лишь проблемы, связанные с затруднением доступа сперматозоидов в матку и маточные трубы (плохая подвижность спермы, нарушения флоры влагалища, препятствующие движению сперматозоидов, отсутствие семяизвержения и т. д.).
Инсеминация представляет собой искусственный сбор спермы, её очистку и целенаправленное помещение в матку или маточные трубы во время овуляции. Оплодотворение в этом случае происходит внутри женского организма абсолютно естественным путём.
Нередко инсеминацию сочетают с предварительной гормональной стимуляцией овуляции для усиления эффекта от первой или второй методики.
Показания к проведению разных методик вспомогательной репродукции
Каждая из приведённых методик отличается своими особенностями, предназначенными для решения препятствий различного уровня сложности. Так, при незначительных проблемах, неустранимых посредством группы восстанавливающих способов, помогает инсеминация. Если же несколько попыток этой процедуры не увенчались успехом, или заранее известно, что проблема не может быть решена таким способом, то прибегают к процедуре ЭКО. В свою очередь, если в процессе подготовки спермограмма показывает не слишком хорошие результаты, дабы не подвергать организм женщины напрасным нагрузкам, паре предлагают ЭКО+ИКСИ.
Если у женщины достоверно установлен трубный фактор бесплодия, к примеру, посредством специального исследования (гистерсальпингографии или др.) выявлена непроходимость обеих маточных труб, проведение инсеминации нецелесообразно. Ведь при закрытых трубах сперма физически не сможет продвинуться дальше матки. В такой ситуации пару сразу же отправляют на ЭКО. К слову, трубный фактор бесплодия даёт самые лучшие перспективы при использовании ЭКО.
В чистом виде показания к процедуре инсеминации таковы:
- По мужской части:
- отсутствие семяизвержения по любой причине (импотенция, обратный заброс спермы, нарушения анатомического строения половых органов и т. д.);
- высокая вязкость спермы, которая препятствует нормальному движению мужских половых клеток (вопрос решается предварительной очисткой спермы, погружением в специальную среду);
- плохое качество спермы (мало активных клеток, низкоподвижные сперматозоиды, множество дефектных клеток и т. д.);
- состояние после перевязки семенных канальцев.
- По женской части:
- нарушения, связанные с недостатками среды влагалища (когда она препятствует продвижению мужских клеток и даже убивает их);
- нарушения строения половых органов, в частности, шейки матки, цервикального канала;
- редкие овуляции;
- бесплодие невыясненного генеза.
ЭКО показано в следующих случаях:
- Бесплодие любого происхождения, если оно не было устранено посредством других возможных (хирургических, гормональных и других) вмешательств на протяжении одного календарного года (следует помнить, что ещё один год даётся паре первоначально — на попытки зачатия без каких-либо медицинских вмешательств).
- Наличие заболеваний, которые по своей сути не дают шансов на самостоятельное зачатие, пусть даже и с применением восстанавливающих медицинских процедур (абсолютная непроходимость труб, эндометриоз, поликистоз, ановуляция и т. д.).
- Плохое качество спермы — отсутствие мужских половых клеток или очень малое их число, очень низкие показатели подвижности и т. д.
ЭКО вместе с ИКСИ рекомендуется при:
- отсутствии у мужчины эякуляции;
- очень плохом качестве спермы;
- низких показателях оплодотворения в прошлом протоколе (меньше 20%);
- наличии антиспермальных антител в сперме;
- изъятии у женщины малого количества яйцеклеток (с целью снижения риска их потери).
ИКСИ или даже ИМСИ доктор может порекомендовать уже в процессе обычного ЭКО, увидев, что существует высокий риск получения отрицательного результата. К примеру, у женщины изъята лишь одна полноценная яйцеклетка, а сперма партнёра не отличается самыми лучшими качественными и количественными показателями.
Противопоказания к проведению процедур вспомогательной репродукции
К сожалению, как и любые медицинские вмешательства, технологии вспомогательной репродукции имеют противопоказания. Ведь некоторые (преимущественно тяжёлые) заболевания не позволяют без риска для здоровья и даже для жизни проводить такого уровня вмешательства в гормональный фон, а иногда женщине противопоказана непосредственно сама беременность и роды. Конкретный (и достаточно длинный) перечень заболеваний, препятствующих проведению ЭКО, ИКСИ, инсеминации приведён в Приказе Минздрава РФ №107Н от 30.08.2012 (Приложение 2).
В сокращённом виде этот перечень может быть представлен следующим образом:
- Группа заболеваний инфекционного и паразитарного происхождения (туберкулёз, гепатиты, ВИЧ и пр.).
- Опухоли злокачественные (в любом местоположении), доброкачественные (в области половых органов).
- Заболевания крови (лейкозы, анемия, порфирия и т. д.).
- Некоторые эндокринные заболевания (сахарный диабет и др.).
- Некоторые психические расстройства.
- Ряд болезней нервной системы.
- Многие заболевания сердечно-сосудистого профиля (некоторые пороки сердца, кардиомиопатии, болезни сосудов, гипертоническая болезнь при определённых условиях).
- Заболевания дыхательной системы (без приведения конкретного списка, но с указанием на недопустимость развития тяжёлой дыхательной недостаточности).
- Некоторые заболевания органов пищеварения (печёночная недостаточность, цирроз печени, грыжа брюшной стенки, кишечные свищи и т. д.).
- Урологические заболевания (гломерулонефрит, почечная недостаточность).
- Осложнения беременности в прошлом (пузырный занос и т. д.).
- Множество костно-мышечных заболеваний (системный склероз, системная красная волчанка, полиартерииты и др.).
- Множество врождённых пороков (некоторые аномалии строения матки, некоторые врождённые пороки сердца, врождённая ломкость костей, отсутствие конечностей и т. д.).
- Травмы матки, препятствующие вынашиванию беременности.
Порядок проведения процедур вспомогательной репродукции: к чему надо быть готовым
Процедуры искусственного оплодотворения — достаточно сложны и длительны, они требуют высокого профессионализма от врачей, а также понимания и осознания всего происходящего от пациентов. Как правило, к тому моменту, когда пара приходит на ЭКО или инсеминацию, она уже достаточно осведомлена в тонкостях зачатия и основных способах лечения бесплодия. Однако, все этапы предстоящей процедуры всё же знать будет нелишним.
Любая из рассматриваемых процедур начинается с подготовки — обследования пары для выявления текущего состояния дел, возможных противопоказаний и особенностей.
Этап подготовки: примерный перечень анализов и обследований
Каждый медицинский центр, проводящий процедуры искусственного зачатия, устанавливает собственные правила, сроки и перечень необходимых анализов. Врач же корректирует эти позиции в соответствии с потребностями конкретной пары. Тем не менее Приказом Минздрава (документ упомянут выше) установлен перечень обязательных исследований, а также рекомендован приблизительный срок обследования — 3–6 месяцев.
В ряде случаев обследование позволяет не только выявить имеющиеся для проведения процедуры условия, но и даже выбрать разновидность процедуры, которая с оптимальными затратами поможет достигнуть желаемого результата — наступления беременности. Так, к примеру, обследуясь перед инсеминацией можно столкнуться с обстоятельствами, её исключающими и сразу же заняться подготовкой к ЭКО или даже ИКСИ.
Перечень обследований и анализов таков:
- Определение гормонального фона женщины — анализы на все, имеющие значение для дела половые гормоны (пролактин, ФСГ, ЛГ, прогестерон, эстрогены, тестостерон ДГЭА и т. д.), гормоны щитовидной железы (ТТГ, Т4 св.).
- УЗИ-исследование органов малого таза.
- Исследование проходимости маточных труб (путём проведения гистеросальпингографии или подобных ей исследований, лапароскопии).
- Спермограмма — для мужчины.
- Анализы на половые инфекции (хламидиоз, сифилис, гонорея и др.) — для обоих партнёров.
- Анализы на препятствующие процедуре инфекционные заболевания — ВИЧ, сифилис, гепатиты, ВПЧ — для обоих партнёров.
- Исследование микрофлоры половых органов женщины.
- Бактериологическое исследование отделяемого половых органов — для женщины.
- Общие анализы крови и мочи — для женщины.
- Биохимический анализ крови и коагулограмма (анализ на свёртываемость крови) — для женщины.
- Кардиограмма — для женщины.
- Флюрограмма — для женщины.
- Консультация генетика — для обоих партнёров в случаях,если имеются основания предполагать наличие проблем в этой области (например, в семье есть примеры генетических заболеваний).
Большинство медицинских учреждений, специализирующихся на репродуктивных технологиях, практикуют проведение исследований в два этапа:
- первый — ознакомительный, для выявления проблем, противопоказаний и ограничений, выбора методики (от полугода до трёх месяцев до начала процедуры);
- второй — непосредственно подготовительный, направленный на предупреждение неудач и осложнений в процедуре (от 1 месяца до двух недель до старта протокола).
Этапы ЭКО (ЭКО+ИКСИ)
Готовясь к ЭКО, следует понимать, что эта процедура не является некой типичной единой и жёсткой последовательностью действий — всё зависит от конкретной пары, её проблем, результатов предыдущих попыток. Так, для некоторых женщин врач перед вступлением в процедуру назначает курс противозачаточных средств в течение одного или нескольких месяцев с целью обеспечить ровный гормональный фон, отдых яичникам, отсутствие естественной овуляции. Этот этап условно можно назвать «нулевым», предварительным.
Фолликулогенез
Первый этап процедуры — этап фолликулогенеза, стимуляции роста фолликулов. Этот период именуется протоколом. Схемы (а значит длительность и состав препаратов) протоколов могут очень разниться у разных женщин и даже у одной и той же в разных ситуациях. Существуют длинные и короткие протоколы, с применением разных комбинаций стимулирующих препаратов. Длинный протокол начинается с 21–22 дня естественного месячного цикла, короткий — с первых его дней. Суть действий и цели же этой стадии в обоих случаях одни:
- Посредством введения сильных гормональных препаратов по разработанной врачом схеме на протяжении некоторого количества времени (двух-трёх недель) производится стимуляция роста множества доминирующих фолликулов (в естественном цикле он, как правило, один).
- Процесс роста фолликулов контролируется врачом путём проведения УЗИ-исследований ежедневно или через день. По результатам УЗИ врач может корректировать схему введения препаратов.
- В конце фазы стимуляции, когда фолликулы достигли необходимых размеров, вводится препарат гормона ХГЧ для завершения роста и достижения фолликулами предовуляционного состояния.
В результате стимуляции в цикле ЭКО у женщины может вырасти от 2–3 до 20 фолликулов. Врачи при этом стараются добиться неких средних результатов — малое количество яйцеклеток снижает шансы на достижение положительного результата, однако, слишком большое их количество может сильно ударить по организму женщины. В некоторых случаях, когда получено слишком много фолликулов, происходит так называемая гиперстимуляция — состояние, опасное для жизни женщины. При сильной гиперстимуляции, обнаруженной на этапе получения яйцеклеток, продолжение процедуры откладывают до времени, когда женщина оправится и отдохнёт.
Стимуляция в цикле ЭКО — достаточно сложный для женщины период, она переживает сильнейший гормональный удар. Поэтому подготовиться к нему следует заранее — лучше взять на работе отпуск, следовать всем рекомендациям врача относительно образа жизни и применения препаратов.
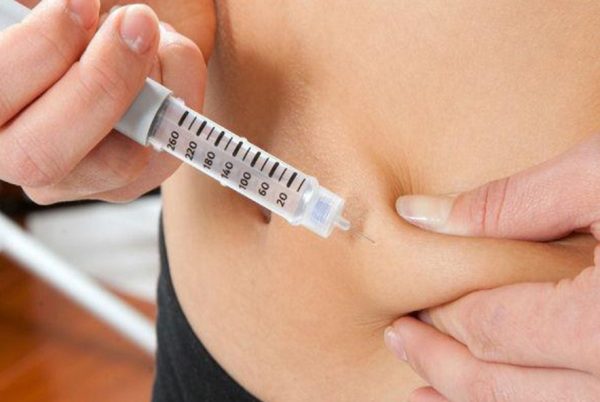
Препараты в протоколе ЭКО, как правило, вводятся инъекционно подкожно в живот. Так как на это время женщина не помещается в стационар, а находится дома, уколы придётся научиться делать самостоятельно.
В протоколе ЭКО используются очень дорогостоящие препараты. Их можно приобрести как непосредственно в клинике, так и самостоятельно. В настоящее время выбор таких средств достаточно велик, однако, выбирает конкретный препарат или их комбинацию исключительно врач. В целом в протоколах используются несколько групп лекарств:
- агонисты гонадотропин-рилизинг гормона (например, Золадекс, Диферелин, Бусерелин и др.);
- антагонисты (например, Цетротид и пр.);
- синтетические гонадотропные гормоны (Гонал-Ф, Пурегон и др.);
- препараты ХГЧ (к примеру, Овитрель);
- разжижающие кровь препараты (Фрагмин).
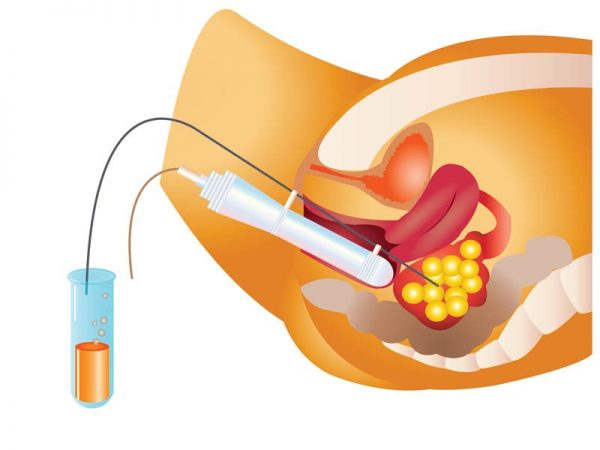
Изъятие яйцеклеток
В назначенный врачом исходя из данных УЗИ и даты введения ХГЧ день производится изъятие яйцеклеток. Введя женщине лёгкий наркоз, врач под контролем УЗИ через проколы в стенках влагалища или брюшной стенке отсасывает из каждого фолликула жидкость и передаёт эмбриологу. В жидкости эмбриолог находит и выделяет яйцеклетки, сразу же классифицируя их по качеству.
Женщина же несколько часов после отхождения наркоза должна пробыть под наблюдением в стационаре, а затем отправляется домой.
В тот же день мужчина должен сдать сперму (путём мастурбации). Если есть проблемы с эякуляцией, сперма добывается хирургическим путём (современные технологии позволяют добыть даже один живой сперматозоид, если он имеется у мужчины).
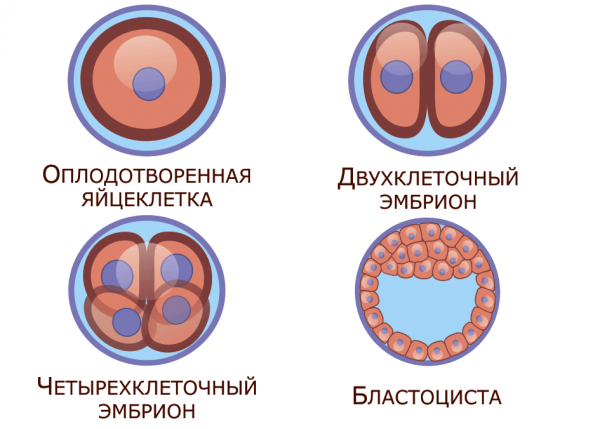
Оплодотворение яйцеклеток и культивирование эмбрионов
Пока женщина отдыхает дома, в лаборатории происходят самые важные события. При обычном ЭКО в пробирку с очищенной и специально подготовленной спермой помещаются все добытые яйцеклетки. В течение нескольких часов все они должны быть оплодотворены. Полученные в результате эмбрионы помещаются в максимально приближенную к естественной среду и культивируются под наблюдением несколько суток. В зависимости от их состояния, а также состояния женщины, врач принимает решение, на какой день назначить перенос. Переносят, как правило, или «трёхдневок» (эмбрионов, подросших в течение трёх дней), или «пятидневок». Наиболее предпочтительным считается второй вариант, однако, если получено мало зародышей, или их состояние не отвечает требуемым критериям, перенос делается раньше.
Именно на этом этапе простое ЭКО может быть преобразовано в ЭКО+ИКСИ. Как отмечалось ранее, оплодотворение в этом случае производится врачом-эмбриологом. Он отбирает самый лучший сперматозоид, и при помощи специальной иглы вводит его в яйцеклетку.
Стоимость ИКСИ, как правило, напрямую зависит от количества манипуляций, то есть от числа добытых яйцеклеток, которые необходимо оплодотворить.
Перед переносом в некоторых, обозначенных законом (Приказ Минздрава №107Н) случаях, а также по желанию пациентов и за дополнительную (немалую) плату может быть произведена пренатальная диагностика эмбрионов — «обследование» на тяжёлые генетические заболевания.
Отдельного упоминания заслуживает также довольно обширная тема донорских половых клеток — на сегодняшний день при соблюдении определённых условий возможно использование как женских, так и мужских донорских клеток, донорских эмбрионов, а также суррогатное материнство. Все правила и условия процедуры в таких случаях описаны в п. п. 54–83 Приказа Минздрава №107Н.
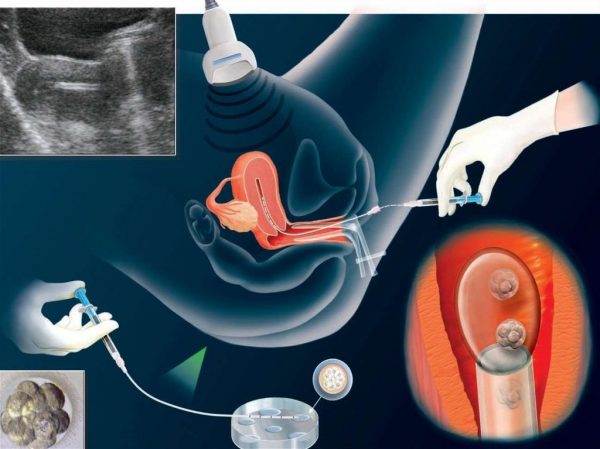
Подсадка эмбрионов
Законодательство накладывает ограничения в части предельного количества подсаживаемых эмбрионов. Так, предпочтителен перенос двух эмбрионов, так как большее их количество может привести к многоплодной беременности. Многоплодная же беременность, в свою очередь, считается осложнением ЭКО, так как выносить несколько плодов гораздо сложнее, при этом появляется много дополнительных рисков — преждевременные роды, недоношенность, связанная с этим инвалидность и др. Более чем два эмбриона может быть перенесено женщине только с её письменного согласия после предварительного информирования доктором о возможных негативных последствиях.
Перенос эмбрионов — довольно быстрая и безболезненная процедура. Производится она без наркоза, врач при помощи специального инструмента вводит жидкость с эмбрионами в полость матки. После этого женщине даются рекомендации:
- на протяжении четырёх дней вести осторожный образ жизни — не поднимать тяжести, не подвергаться физическим нагрузкам, больше лежать (к слову, большинство женщин для обеспечения положительного результат и вовсе не встают с постели все 4 дня, однако, врачи считают такое поведение неоправданным);
- на протяжении месяца:
- избегать стрессов;
- избегать перегрева;
- не водить автомобиль;
- соблюдать половой покой;
- спать не менее 8 часов (предпочтительно на боку);
- одеваться в свободную одежду, не сковывающую движений;
- обеспечить себе сбалансированное питание с обильным количеством питья, кисломолочных продуктов, достаточным количеством витаминов;
- исключить продукты, вызывающие повышенное газообразование.
После переноса эмбрионов женщине при помощи гормональных средств искусственно создаются условия второй фазы цикла. В естественных условиях гормон прогестерон, жизненно необходимый для поддержания беременности, вырабатывает жёлтое тело (образование на яичнике, возникающее в результате разрушения фолликула). При ЭКО жёлтое тело не образуется, и поэтому женщина вынуждена принимать большие дозы синтетического прогестерона (препараты Дюфастон и Утрожестан). Принимаются эти препараты до 13–14 недели беременности, а если она не наступила или прервалась — до момента установления отсутствия беременности.
Криоконсервация
В случае если подсадка зародышей перенесена на более поздний срок из-за состояния женщины, или после подсадки остались ещё эмбрионы, они подвергаются криоконсервации — заморозке. Замороженные эмбрионы могут храниться в медицинском учреждении на протяжении многих лет. Их можно использовать в криопротоколе — подсадке после разморозки.
Следует отметить, что криопротокол имеет хоть и несколько меньшие, но вполне сравнимые с обычным шансы на успех. Проблемы могут возникнуть при разморозке — не все эмбрионы оказываются жизнеспособными после этой процедуры, однако процент не выживших на сегодняшний день ничтожно мал.
Диагностика наступления беременности
На протяжении двух недель после переноса эмбрионов они должны прочно закрепиться в матке. Именно на 14 день исходя из результатов анализа крови на ХГЧ можно с уверенностью сказать — есть беременность или нет. Более того, опытный врач-эмбриолог по количественному показателю гормона может предположить число закреплённых эмбрионов.
Абсолютно точно маточную беременность и число плодов констатирует Узи-исследование через три недели после переноса эмбрионов. В дальнейшем ЭКО-беременность протекает точно так же, как и естественная. Врачи-репродуктологи наблюдают такую беременность примерно до 15 недели.
Видео — всё об ЭКО
Порядок проведения искусственнной инсеминации
Инсеминация производится в естественном цикле женщины, и часто сочетается со стимуляцией овуляции (для достижения максимальной вероятности наступления беременности). Этапы процедуры таковы:
- Стимуляция роста фолликулов (с первого дня цикла). Препараты в данном случае подбираются с менее интенсивным действием, нежели при ЭКО (к примеру, Клостибегит). Одновременно с приёмом препаратов регулярно проводится УЗИ-мониторинг растущих фолликулов (фолликулометрия).
- Стимуляция овуляции — введение препарата ХГЧ.
- Забор спермы (путём мастурбации).
- Очистка спермы.
- Введение спермы в полость матки (в день установленной по УЗИ овуляции).
- При необходимости — поддержка второй фазы цикла препаратами прогестерона (Дюфастон, Утрожестан).
- Диагностика беременности (анализ крови на ХГЧ) — на 14 день после овуляции и инсеминации.
Вероятность наступления беременности
Статистика положительных результатов после ЭКО неоднозначна — имеется усреднённый процент беременностей (30–40%). Тем не менее можно получить и более оптимистичные цифры, если разделить пациентов по причинам бесплодия и возрасту:
- По факторам бесплодия:
- трубный фактор — 54% положительных результатов;
- эндокринные нарушения — 46%;
- эндометироз — 48%;
- поликистоз — 55%;
- мужские факторы — 49%.
- По возрасту женщины:
- до 35 лет — 52%;
- 35–37 лет — 45%;
- 38–40 лет — 32%;
- старше 43 лет — 11%.
В криопротоколе беременность наступает в среднем у 23% пар.
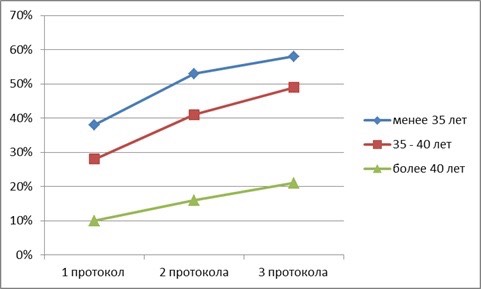
Если же говорить об эффективности инсеминации, то здесь статистика ещё более оптимистична. Связано это, скорее с тем, что на эту процедуру идут пары с менее серьёзными проблемами. Вероятность положительного исхода с тремя попытками инсеминации составляет от 87 до 90%.
Практика проведения ЭКО (ЭКО+ИКСИ) не позволяет даже с минимальной точностью ответить на вопрос конкретной пары — сколько попыток потребуется или после какой по счёту неудачной попытки не стоит больше пытаться. Случаи, когда положительный результат наступал после шестой или даже после десятой попытки ЭКО имеют место на практике.
Осложнения ЭКО
К осложнениям ЭКО принято относить:
- Гиперстимуляцию яичников (чаще всего возникает при наличии поликистоза яичников) — состояние, когда в результате гормональной терапии аномально повышается проницаемость сосудов и жидкая часть крови попадает в полости внутренних органов. Это состояние опасно для жизни женщины.
- Кровотечения и инфекционные поражения вследствие хирургического вмешательства при заборе яйцеклеток.
- Внематочная беременность — локализация беременности вне матки (такая беременность подлежит срочному прерыванию — она угрожает жизни женщины).
- Многоплодная беременность — несколько плодов выносить достаточно сложно, особенно женщинам, которые имеют проблемы в репродуктивной сфере. Это может грозить невынашиванием беременности, преждевременными родами и другими серьёзными последствиями. По показаниям может производиться редукция (удаление) плода или нескольких плодов.
Видео — статистика осложнений ЭКО
Стоимость процедур искусственного оплодотворения
Стоимость процедур искусственного оплодотворения — величина многофакторная:
- Во-первых, всё зависит от проблем конкретной пары, выбранного в зависимости от них протокола и препаратов. Так обычное ЭКО в России будет стоить от 3 до 6 тысяч долларов, ЭКО с ИКСИ — на 800–1000 долларов больше.
- Во-вторых, многое зависит от выбранной клиники.
- В-третьих, в разных государствах стоимость ЭКО может сильно отличаться. Так, многие россияне сегодня едут делать ЭКО в Беларусь или даже в Польшу (стоимость ЭКО там от 2000 долларов). Однако, следует при этом учитывать и расходы на дорогу и проживание, ведь поселиться в чужой стране придётся минимум на месяц.
На сегодняшний день при наличии показаний ЭКО можно сделать и бесплатно, однако, для этого придётся собрать ряд документов и дождаться очереди.
Искусственная инсеминация в государственном медучреждении может быть проведена бесплатно, в частном центре будет стоить от 300 до 500 долларов.
Возможности вспомогательных репродуктивных методик на сегодняшний день огромны — они дают шанс стать родителями тем, кто имеет исключающие возможность естественного зачатия заболевания, и тем, кто не может забеременеть в связи с возрастными причинами, и даже тем, кто одинок. Тем не менее все эти методики связаны с интенсивным гормональным вмешательством в организм, а это значит, что подходить к вопросу нужно серьёзно подготовившись и изучив все «за» и «против».