Пиелонефрит — воспалительный процесс, развивающийся в почках и поражающий сначала их интерстициальную ткань, а затем чашечки и лоханки. Во время вынашивания ребёнка от 6 до 12 процентов женщин страдают этим недугом. Причём зачастую именно беременность становится тем фактором влияния, который провоцирует обострение и развитие заболевания. Каковы симптомы пиелонефрита, и что делать будущей маме, если она обнаружит их у себя? Диагностика, лечение и профилактика патологии у беременных.
Содержание
Определение, классификация, симптоматика приелонефрита при беременности
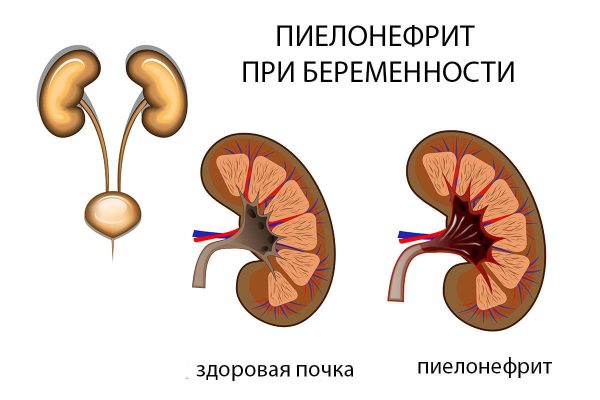
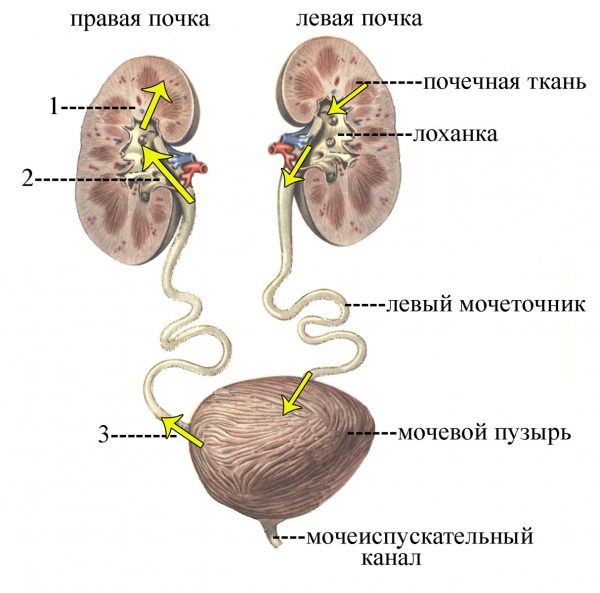
В переводе с греческого πύέλός — лохань, а νεφρός — почка. Следовательно, пиелонефрит — заболевание, затрагивающее лоханки почек. Неспецифический воспалительный процесс развивается на фоне проникновения в канальцевую систему одной или обеих почек бактериальной инфекции. При этом поражаются не только почечные лоханки, но также чашечки и паренхима — основная ткань почки, отвечающая за поддержание баланса жидкостей во внутренней среде организма. Изменяется толщина и структура паренхимы, что приводит к нарушению оттока мочи из почек, повышению артериального давления, отёкам и другим осложнениям.
При беременности, в том случае, когда у женщины ранее проблем с почками не было, пиелонефрит диагностируют первичный. Но чаще у будущих мам наблюждается обострение хронического правостороннего воспаления в почках, чему способствуют изменения гормонального фона после зачатия и рост плода в матке.
Как инфекция попадает в почки
Возбудителями пиелонефрита могут быть патогенные микроорганизмы стафилококки или стрептококки, кишечная или синегнойная палочки, энтерококки или грибы рода Candida, протей и другие. При наличии в организме будущей мамы очагов инфекции, любого гнойно-воспалительного процесса (в дыхательных путях, носоглотке, половых органах, кишечнике, жёлчном либо мочевом пузыре т. п.) бактерии из системного кровотока попадают в почки и там начинают активно размножаться.
Медики выделяют несколько путей проникновения инфекции в канальцевую систему почек:
- гематогенный — с кровью из любого другого органа;
- лимфогенный — через элементы, которые составляют структуру лимфатической системы и обеспечивают межорганные контакты (узлы, протоки, сосуды, лимфатические капилляры).
По нисходящим путям патологическая микрофлора зачастую попадает в почки из кишечника, по восходящим путям — из мочевого пузыря.
Видео: болезни почек и беременность
Виды и симптомы
Классифицируют и диагностируют заболевание в зависимости от условий его возникновения и особенностей течения.
Пиелонефрит может быть:
- первичный и вторичный (по условиям возникновения);
- односторонний и двусторонний (по количеству поражённых воспалением почек);
- обструктивный и не обструктивный (по состоянию проходимости мочевыводящих путей);
- острый — серозный, гнойный — и хронический либо хронический с обострением — с минимальными изменениями в почке, инфильтративный, склерозирующий, склерозирующий со сморщиванием почки (по характеру течения).
Признаки острого воспаления почек ярко выражены, а хронический пиелонефрит протекает практически бессимптомно, давая о себе знать только в период обострений. Бывает, что выявить хроническую патологию можно только с помощью анализов крови и мочи, других обследований.
Для острого течения заболевания характерны:
- стремительное развитие (сначала симптоматика очень напоминает тяжёлое инфекционное заболевание) и быстрое улучшение клинической картины после начала лечения;
- высокая температура тела (до 39°С), озноб, повышенное потоотделение;
- признаки интоксикации продуктами жизнедеятельности патогенной микрофлоры — резкое учащение пульса, головная боль, боли в мышцах и суставах, тошнота, рвота, кишечные расстройства, слабость и сонливость;
- несколько позже появляются сильные острые боли в области поясницы — со стороны поражённой почки или двусторонние (если воспалены обе почки) — которые имеют свойство усиливаться по ночам;
- боли могут отдавать в живот (верхнюю часть), бедро (по внутренней поверхности), область ягодиц;
- потемнение и помутнение мочи;
- боли внизу живота и во время мочеиспускания, нерегулярные позывы к мочеиспусканию — наблюдаются тогда, когда воспаление распространяется и на мочевой пузырь.
Симптомы хронического пиелонефрита:
- тупые боли в поясничной области (со стороны воспалённой почки), усиливающиеся по ночам;
- усиление болей в пояснице при физических нагрузках и резких движениях;
- незначительное повышение температуры тела (в среднем до 37,2–37,4°С) либо температура может оставаться в норме;
- рези при мочеиспускании, появление белка в моче;
- головные боли, быстрая утомляемость, общая слабость.
При пиелонефрите боли в пояснице усиливаются, если лечь на спину или на бок, противоположный тому, где находится воспалённая почка. При кашле или глубоком вдохе болевой синдром также становится более выраженным. При обнаружении у себя упомянутых симптомов (в любой их комбинации) будущая мама должна в кратчайшие сроки обратиться к своему лечащему врачу.
У будущих мам выраженность симптомов заболевания зависит не только от его формы и степени тяжести. Боли в области поясницы обычно более остро ощущаются в первом триместре. Часто они отдают в нижнюю часть живота. А во втором и третьем триместрах болевой синдром становится менее интенсивным, зато появляются белок в моче и отёки, повышается артериальное давление. Эти изменения вызывают нарушения состояния плаценты и негативно сказываются на формировании и развитии ребёнка в материнской утробе.
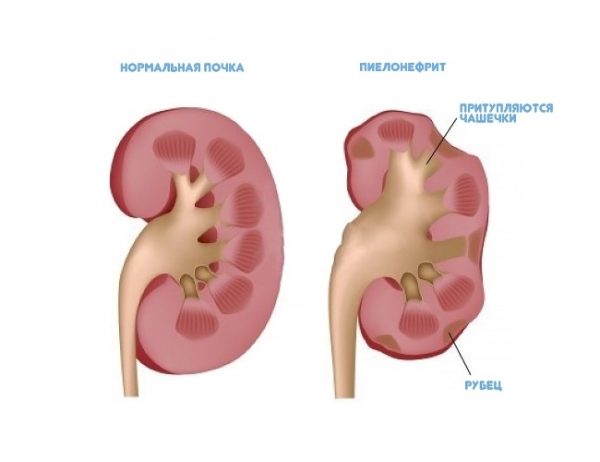
Гестационный пиелонефрит
Если воспаление почек возникло во время вынашивания беременности либо в раннем послеродовом периоде, диагностируется гестационный пиелонефрит. У повторнородящих женщин патология проявляется обычно на 25–32 неделе, у тех, кто готовится стать мамой впервые — чаще на 16–20 неделе.
Причины развития гестационного пиелонефрита:
- ослабление иммунитета у беременных — с одной стороны, это физиологическое явление обеспечивает имплантацию плодного яйца в матку и предотвращает его отторжение, но с другой — снижает сопротивляемость организма будущей мамы проникновению и развитию болезнетворной микрофлоры;
- изменение гормонального фона — гормоны беременности эстроген и прогестерон расслабляют мускулатуру не только матки, но и мочевого пузыря, и мочеточников, отчего ухудшается их перистальтика, нарушается уродинамика (моча из мочевого пузыря может забрасываться обратно в почки, и при наличии инфекции в мочевом пузыре, она легко попадает в канальцевую систему почек);
- из-за давления увеличивающейся в размерах (по мере роста и развития плода) матки на почки ухудшается кровообращение в них и нарушается отток мочи.
Отсюда вывод! У будущих мам нфекционно-воспалительный процесс в почках развивается из-за физиологически обоснованного при беременности застоя мочи в лоханках, нарушения её оттока. Это благоприятная среда для развития патогенных микроорганизмов.
Вынашивание первой беременности или двойни, многоводие, крупный плод, ранее перенесённые острый пиелонефрит или цистит, систематические переохлаждения, малоподвижный образ жизни, хронические инфекции в других органах — факторы влияния, которые увеличивают риски развития пиелонефрита при беременности.
Симптоматику заболевания будущие мамы часто путают с угрозой выкидыша или отслойкой плаценты. Точный диагноз может поставить только врач после проведения необходимых обследований.
Чем заболевание опасно для будущих мам
Если острый первичный гестационный пиелонефрит вовремя диагностировать и пролечить, полное выздоровление без далекоидущих последствий возможно. При отсутствии адекватной терапии воспалительный процесс перетекает в хроническую форму, сопровождается опасными для здоровья матери и ребёнка осложнениями.
Пиелонефрит при беременности может стать причиной:
- развития гипертонии, преэклампсии, анемии, нефропатии;
- развития гнойно-септических осложнений;
- нарушений структуры и функции почек у матери;
- внутриутробного инфицирования плода;
- задержки развития или гибели ребёнка в утробе;
- рождения малыша с малым весом, патологиями нервной системы, коньюктивитом, желтушностью;
- невынашивания беременности или прерывания по медицинским показаниям;
- гибели матери или плода во время родоразрешения;
- гибели ребёнка в раннем послеродовом периоде.
Если женщина болела пиелонефритом до зачатия, беременность её должна протекать под постоянным контролем медиков. Регулярно она сдаёт мочу и кровь на анализ. А в первом и третьем триместрах будущей маме с воспалением почек в анамнезе (истории болезни) обязательно лечь в стационар для обследования и профилактического лечения.
Диагностика: необходимые анализы и обследования
Минимизировать негативное влияние острого и хронического пиелонефрита на течение беременности, снизить риски развития осложнений помогает своевременная диагностика заболевания. На приёме врач собирает клинические и объективные данные — выслушивает жалобы пациентки, осматривает её, изучает анамнез. Затем обязательно направляет будущую маму на дополнительные обследования — инструментальные и лабораторные.
Способы диагностики пиелонефрита у беременных.
- Общий анализ мочи. Позволяет выявить как острую патологию, так и протекающий бессимптомно хронический воспалительный процесс в почках. На воспаление указывает повышенное содержание в моче лейкоцитов (до 40–50 единиц в поле зрения при норме не более 6 единиц в поле зрения), наличие белка, бактерий, небольшого количества крови.
- Анализ мочи по Нечипоренко. Для исследования собирают среднюю порцию утренней мочи. По содержанию в ней форменных элементов (эритроцитов, лейкоцитов, цилиндров) определяют наличие в почках и мочевыводящих путях воспаления.
- Анализ мочи по Зимницкому. Сбор биоматериала (мочи) проводится в течение суток. Этот анализ позволяет оценить суточный объём выделяемой мочи и её концентрацию. При пиелонефрите почки частично теряют способность концентрировать мочу, что сказывается на составе крови, при этом нарушается водный баланс в организме.
- Посев мочи. При выявлении в общем анализе мочи уропатогенной флоры, врачу необходимо знать, к какому виду бактерий относятся патогены, насколько высока их концентрация, к каким антибактериальным средствам они чувствительны. Эти данные нужны для назначения наиболее эффективного лечения. Бактерии в моче при нормальном содержании лейкоцитов указывают на инфицирование мочевого пузыря. Если в анализе обнаружены патогенные микроорганизмы, и при этом повышены лейкоциты, можно говорить о проникновении инфекции в канальцевую систему почек.
- Клинический анализ крови (общий и биохимический). Воспаление в почках нарушает их фильтрационную функцию. При этом качественный и количественный состав крови меняется:
- повышается концентрация незрелых лейкоцитов (что указывает на наличие очага воспаления в организме);
- увеличивается скорость оседания эритроцитов (увеличение СОЭ провоцирует развитие в организме бактериальной микрофлоры);
- снижается уровень гемоглобина (развивается анемия);
- повышается уровень мочевины и креатинина (умеренно).
- Ультразвуковое исследование почек. Даёт возможность установить степень морфологических изменений паренхимы поражённой почки. На воспаление указывают увеличение почки в размерах, снижение её подвижности, изменение структуры интерстициальной ткани.
- УЗИ с допплером. Допплерография — метод исследования, который позволяет визуализировать потоки крови в почках и диагностировать пиелонефрит на самых ранних стадиях его развития. Выявляет степень склеротических изменений почечных сосудов, их стеноз, определяет интенсивность кровоснабжения почки.
- Хромоцистоскопия. Проводят для определения степени нарушения оттока мочи из почек через мочеточники. При этом внутривенно вводится красящее вещество индигокармин. А через 3–5 минут с помощью цитоскопа (эндоскопа) — медицинского прибора для осмотра труднодоступных полостей — наблюдают за поступлением окрашенной пигментом мочи из почек по мочеточникам в мочевой пузырь. Если окрашенная моча поступает со значительной задержкой или не поступает вовсе, констатируется нарушение оттока мочи из почки. Это состояние требует катетеризации мочеточников для восстановления функции почки и механического отведения мочи во избежание её застоя и усугубления состояния.
Если по результатам анализов и обследований гинеколог подозревает развитие инфекционно-воспалительного процесса в почках у беременной, он направляет женщину на консультацию к профильному специалисту — нефрологу.
После подтверждения диагноза и посещения профильного специалиста будущая мама направляется в стационар. Лечение пиелонефрита у беременных (и острого, и хронического в стадии обострения) нужно начинать безотлагательно, сразу после постановки диагноза, и только под контролем медиков.
Методы лечения
Впервые возникший в период вынашивания ребёнка острый гестационный пиелонефрит оказывает меньшее неблагоприятное воздействие на течение беременности и внутриутробное развитие плода, чем протекающий длительно и бессимптомно хронический воспалительный процесс в почках (даже вне обострения). Наблюдают пациентку сразу два врача — акушер-гинеколог и нефролог, в некоторых случаях необходима помощь хирурга.
Показания к госпитализации при беременности:
- острый пиелонефрит — как первичный, так и вторичный;
- хронический пиелонефрит — в период обострения;
- гестоз (поздний токсикоз), развивающийся на фоне воспаления почек, преэклампсия;
- почечная недостаточность;
- угроза преждевременного прерывания беременности;
- ухудшение состояния плода (инфицирование, задержка развития, гипоксия и др.).
Профилактические мероприятия при хроническом пиелонефрите в состоянии ремиссии будущая мама может проводить амбулаторно. Спать ей нужно на боку, противоположном тому, где располагается больная почка. А для улучшения пассажа мочи 2–3 раза в день на пять минут она должна принимать коленно-локтевое положение — так называемую позу кошки. При этом беременной следует регулярно посещать женскую консультацию для контроля самочувствия и сдачи анализов, соблюдать специальную диету и питьевой режим.
Комплекс терапевтических мероприятий по борьбе с инфекционно-воспалительным процессом в почках при беременности включает в себя:
- медикаментозное лечение;
- позиционную терапию;
- постельный режим, коррекцию образа жизни;
- назначение специальной диеты;
- соблюдение питьевого режима;
- катетеризацию мочеточников — при нарушении оттока мочи из почек;
- в случаях гнойного воспаления — хирургическое лечение (декапсуляцию больной почки) с сохранением беременности;
- в тяжёлых случаях — удаление поражённого органа, прерывание беременности.
Лечение пиелонефрита при беременности всегда комплексное: основную роль в терапии играют антибиотики, важно также восстановить нормальный отток мочи из больной почки. Постельный режим и специальная диета нужны для облегчения состояния больной, уменьшения нагрузки на пищеварительную и выделительную системы. Витамины ускоряют выздоровление. К инструментальным методам и хирургическому вмешательству прибегают только в тяжёлых случаях.
Что касается средств народной медицины и гомеопатии, то они при пиелонефрите могут быть назначены только в качестве вспомогательной терапии или используются для профилактики развития воспаления в почках.

Медикаменты
Побороть инфекцию можно только путём применения антибактериальных средств. Антибиотики в случае диагностированного у беременной пиелонефрита нанесут здоровью матери и малыша меньший вред, нежели само заболевание. Они назначаются сразу же после помещения будущей мамы в стационар. Выбор препаратов всегда зависит от тяжести течения заболевания, предполагаемого возбудителя, индивидуальных особенностей женщины.
Когда приходят результаты бакпосева мочи, который включает таблицу чувствительности возбудителя к антибиотикам, врач может корректировать лечение, учитывая при этом динамику течения заболевания и эффективность назначенного ранее препарата. Параллельно с антибактериальной проводится симптоматическая, дезинтоксикационная, противовоспалительная, иммуностимулирующая, общеукрепляющая терапия.
Очень важно учитывать, на каком сроке беременности проводится лечение:
- в первом триместре, когда эмбрион наиболее чувствителен к воздействию антибактериальных средств (так как плацента не в полной мере сформировалась, и защищает плод ещё недостаточно хорошо), предпочтение отдаётся наименее токсичным медикаментам пенициллинового ряда — Ампициллину, Оксациллину, Амоксиклаву, Амоксициллину, Метициллин;
- во втором триместре можно применять уже более сильные антибиотики — Гентамицин, Канамицин, а также цефалоспорины второго и третьего поколения — Цефазолин, Цефатоксим, Супракс (разрешены до 36 недели беременности);
- с шестнадцатой недели при надобности допустимо применение Нитроксолина.
Если воспаление почек вызвано стафилококками, допустимо использовать для борьбы с инфекцией макролиды — Эритромицин, Сумамед. Антибактериальные средства применяются в течение 7–14 дней.
Для лечения пиелонефрита беременным не назначаются:
- медикаменты на основе тетрациклина;
- антибиотики левомицитинового и стрептомицинового ряда;
- фторхинолоны, сульфаниламиды длительного действия;
- произодные нитрофуранов (Фуразолидон).
Данные препараты имеют ярко выраженный тератогенный эффект, и способны вызвать патологии развития плода на любом сроке беременности. Наиболее опасные побочные эффекты от их применения — недоразвитость косной системы малыша, органов слуха и вестибулярного аппарата, нарушения функций костного мозга и органов кроветворной системы.
Помимо антибиотиков лечение включает в себя:
- инфузионную терапию — Гемодез, Лактасол — для дезинтоксикации организма;
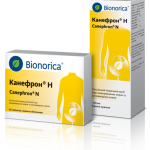
- уроантисептики (фитопрепараты) — чаще всего это Канефрон, Бруснивер или Уролесан, обладающие как мочегонным и спазмолитическим эффектами, так и противовоспалительным;
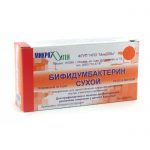
- препараты для нормализации микрофлоры кишечника (обязательны при лечении антибиотиками) — Бифидумбактерин, Линекс, Лактофильтрум и др.;
- антигистаминные — Кларитин, Зиртек — для предотвращения развития у беременной аллергических реакций на применяемые препараты (десенсибилизрующая терапия);
- обезболивающие и жаропонижающие — Парацетамол, Нурофен,— для облегчения болевого синдрома, нормализации температуры тела;
- спазмолитики — Но-шпа, Дротаверин, Папаверин, Платифиллин — для снятия спазма гладкой мускулатуры мочеточников и нормализации оттока мочи из больной почки;
- успокоительные средства — валериана и пустырник (настойки) — для улучшения адаптивных свойств нервной системы, предотвращения стрессов и депрессий на фоне плохого самочувствия;
- витамины С, РР и группы В — для ускорения выздоровления и в восстановительном периоде.
В процессе лечения обязательно проводится контроль показателей мочи и крови. Для облегчения состояния, болевого синдрома допустимо применение акупунктуры, эффективны при пиелонефрите также физиотерапевтические процедуры.
Фотогалерея: лекарственные средства, применяемые для лечения пиелонефрита у беременных
- Амоксициллин — антибиотик для подавления развития патогенной микрофлоры в почках
- Эритромицин — антибактериальное средство для борьбы со стафилококковой инфекцией
- Канефрон Н — фитопрепарат, обладающий противовоспалительными и мочегонными свойствами
- Но-шпа — спазмолитик, разрешённый к применению при беременности
- Бифидумбактерин — назначается для нормализации микрофлоры кишечника во время лечения антибиотиками
- Втаминные комплексы для беременных поддерживают защитные силы организма и ускоряют процесс выздоровления
- Успокоительные настои снимают стресс, вызванный болезнью
Позиционная терапия
При воспалительном процессе в почке нарушается отток мочи из неё. Беременность только усугубляет состояние, так как всё увеличивающая в размерах матка оказывает дополнительное давление на органы, которые находятся в непосредственной близости (в т. ч. и почки, отчего изменяется уродинамика). Если давление матки уменьшить, можно улучшить пассаж мочи из почки.
Для этого женщина должна лечь на противоположный от больной почки бок и принять позу «эмбриона» — ноги, согнутые в коленях, подтянуть как можно ближе к подбородку и обхватить их руками. Тот край кровати, где находятся ноги будущей мамы, следует немного приподнять, чтобы они оказались несколько выше головы. В таком положении матка отодвигается вперёд и перестаёт оказывать давление на почки. Вследствие чего моча беспрепятственно проходит по мочеточникам в мочевой пузырь. Этот метод лечения пиелонефрита называют «позиционная терапия».
Контроль его эффективности производится посредством ультразвукового обследования. Если через сутки пассаж мочи из воспалённой почки не восстанавливается, прибегают к инструментальным методам лечения.
Хирургическое вмешательство
Когда медикаментозная терапия и другие средства оказываются недостаточно эффективными, прибегают к оперативным методам лечения пиелонефрита. При этом стараются сохранить беременность, и только в самых тяжёлых случаях принимают решение о её прерывании по медицинским показаниям.
В зависимости от состояния больной, ей могут быть предложены:
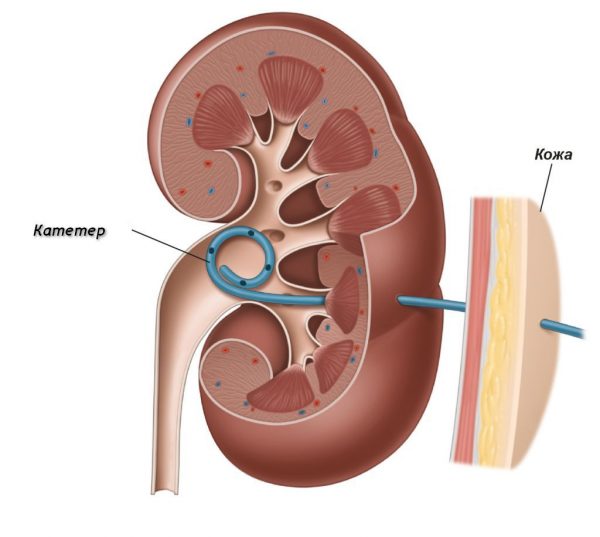
- нефростомия — катетеризация больной почки для дренирования из неё мочи;
- декапсуляция почки — удаление фиброзной (гнойной) капсулы из поражённой почки;
- нефрэктомия — удаление почки.
В большинстве случаев при проведении нефростомии беременность удаётся сохранить. А если приходится проводить декапсуляцию или нефректомию, часто приходится принимать решение о прерывании беременности из-за высокой вероятности развития гнойно-септических осложнений.
Диета и образ жизни
Беременной при остром гестационном пиелонефрите (или обострении хронического) показан постельный режим, необходимо полностью исключить физические нагрузки и стрессы — до облегчения состояния. Затем постепенно следует начинать двигаться — умеренная физическая активность способствует улучшению оттока мочи из почек и нормализации уродинамики.
Спать нужно на здоровом боку. Помимо этого, очень важно соблюдать питьевой режим — выпивать до 3,5 л жидкости в сутки (если нет других указаний от лечащего врача).
Во время лечения пиелонефрита меню следует составлять так, чтобы блюда содержали достаточно клетчатки. Это поможет избежать запоров, которые только усугубляют состояние и задерживают выздоровление. При запорах в рацион вводят чернослив, компот из сухофруктов, свёклу.
Таблица: диета при пиелонефрите для будущих мам — разрешённые и запрещённые продукты
| Что можно есть и пить беременным при воспалении почек | Что при пиелонефрите будущим мамам следует из рациона исключить |
|
|
Медики при гестационном пиелонефрите рекомендуют соблюдать диету №7 (или ещё говорят «стол №7»), главный принцип которой — приготовление блюд без соли, на пару или варёных, но не жареных. Питание должно быть дробным — пятиразовым. Акцент нужно делать на витаминах и клетчатке, а лишних калорий избегать (не более 3200 кКал в день). Пить рекомендуется напитки с ярко выраженным мочегонным эффектом.
Фотогалерея: продукты, рекомендованные к употреблению при пиелонефрите у беременных
- Морс из брусники обладает мочегонными и ииммунистимулирующими свойствами
- Мясо и рыба должны быть постными
- Каши, заправленные сливочным или растительным маслом, содержат много витаминов и клетчатки
- Супы при пиелонефрите нужно варить на овощном бульоне
- Молочные продукты можно есть некислые и нежирные
- Очень полезны при воспалении в почках кабачки и тыквенная мякоть
Народные средства
Рецепты народной медицины для лечения гестационного пиелонефрита используются исключительно по назначению врача и только в качестве вспомогательной терапии. Многие травы обладают не только полезными свойствами, но и абортивными или тератогенными, поэтому будущей маме нужно очень внимательно изучать противопоказания и побочные эффекты любых растительных средств или медпрепаратов, которые она предполагает принимать. К примеру, корень солодки, можжевеловые ягоды, толокнянка, корень и семена петрушки, тысячелистник, хвощ полевой, семена льна для лечения пиелонефрита применяются, но беременным их употреблять нельзя.
Усилить эффективность лекарств, ускорить процесс выздоровления, снять отёки и воспаление, облегчить состояние и улучшить пассаж мочи из почек при беременности помогут:
- кукурузные рыльца;
- листья и ягоды чёрной смородины, земляники, брусники, малина;
- плоды шиповника.
Будущим мамам рекомендуется от воспаления почек пить отвар овса. Готовится он из овсяных хлопьев: 180 г крупы заливают 1 л кипятка, затем 2–3 часа томят на медленном огне, дают остыть, процеживают, принимают за 30 минут до еды 2–3 раза в день по 120 мл.
Можно в аптеке покупать готовые почечные сборы, только следует внимательно изучать их состав, чтобы в нём не было запрещённых при вынашивании малыша трав.

Меры профилактики
Среди профилактических мер, которые помогут избежать возникновения гестационного пиелонефрита и предотвратить рецидивы хронического заболевания во время вынашивания беременности можно назвать:
- планирование беременности;
- соблюдение специальной диеты или правил правильного питания;
- употребление достаточного количества жидкости;
- опорожнение мочевого пузыря не реже, чем каждые 3–4 часа;
- умеренную физическую активность для обеспечения оттока мочи из почек;
- личную гигиену;
- укрепление иммунитета;
- регулярное посещение врача и сдачу анализов;
- гимнастику для беременных.
Приём фитопрепаратов Канефрон или Бруснивер (при хроническом пиелонефрите в стадии ремиссии) во втором и третьем триместрах беременности предотвращает развитие воспалительного процесса в почках.
Развивающийся в почках инфекционно-воспалительный процесс опасен для здоровья самой будущей мамы, негативно влияет на развитие и состояние плода, может стать причиной невынашивания беременности. Поэтому гестационный пиелонефрит нужно лечить обязательно. Терапия заболевания всегда комплексная, и обязательно включает в себя антибиотики — они в данном случае приносят меньший вред, чем сама патология. Лечение проводится в стационаре, под постоянным контролем акушера-гинеколога и нефролога. Профилактические меры помогают избежать обострений и осложнений. Прогнозы при своевременно выявленном и пролеченном пиелонефрите у беременных вполне благоприятные. Однако в сложных случаях может потребоваться оперативное вмешательство.